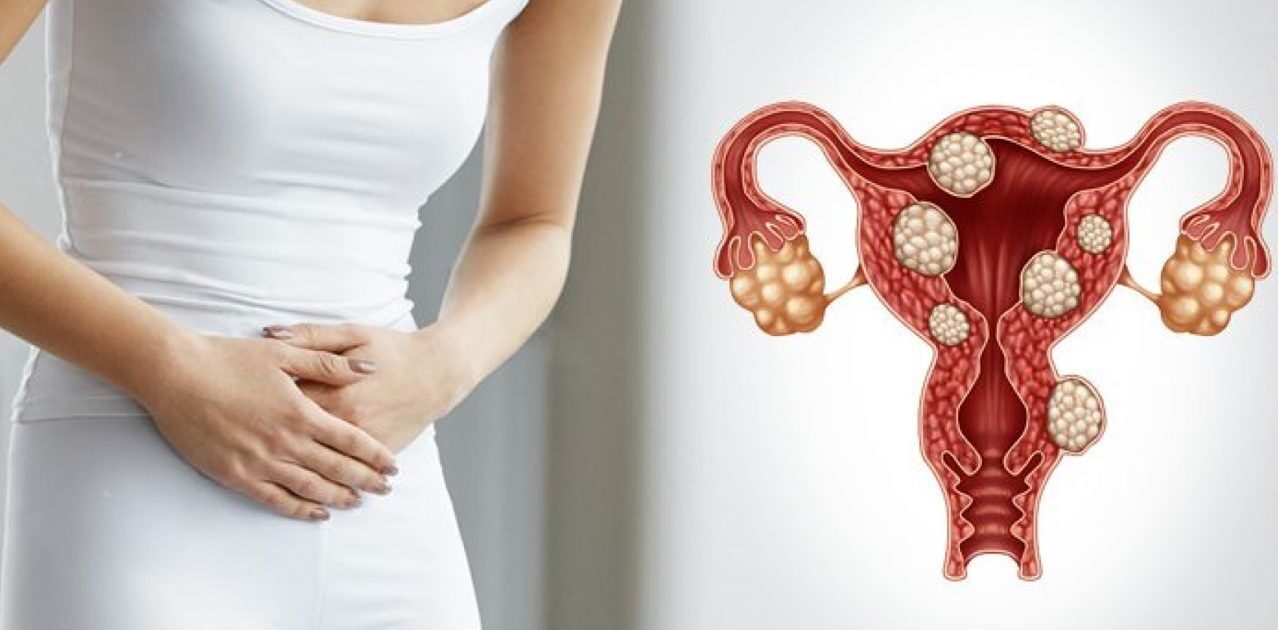
Миома матки — доброкачественная опухоль, исходящая из гладкомышечных клеток стенки матки. Размеры миомы матки могут колебаться от нескольких миллиметров до 20-25 сантиметров. Точная причина возникновения миомы матки до сих пор достоверно не установлена, однако имеются данные о связи миомы с нарушениями гормональной регуляции. Хотя часто миомы протекают бессимптомно, в большинстве случаев они проявляются рядом неприятных симптомов:
- Обильные менструальные кровотечения, часто приводящие к хронической анемизации.
- Боли в нижних отделах живота, в тазу и пояснице.
- Учащенное мочеиспускание за счет сдавления миомой мочевого пузыря, запоры.
- Нарушение детородной функции — бесплодие, выкидыши.
Миома матки
Причины возникновения миомы матки
Современное представление о развитии миомы матки основано на гормональной теории. Нарушения экскреции и метаболического превращения эстрогенов, а также соотношения фракций эстрогенов (преобладание эстрона и эстрадиола в фолликулиновую, а эстриола — в лютеиновую фазу) приводят к морфологическим изменениям в миометрии. Масса миометрия может увеличиваться в результате как гиперплазии гладкомышечных клеток, которая инициируется эстрогенами, так и гипертрофии этих клеток. Наряду с эстрогенами рост миомы стимулирует прогестерон. Гипертрофия гладкомышечных клеток при миоме матки аналогична их гипертрофии во время беременности и может возникать только при сочетанном воздействии сравнительно высоких концентраций эстрадиола и прогестерона. В лютеиновую фазу прогестерон повышает митотическую активность миоцитов, кроме того, прогестерон воздействует на рост миомы путем индуцирования факторов роста. В ткани миомы рецепторов эстрадиола и прогестерона больше, чем в неизмененном миометрии. Нарушение обмена половых стероидов в миоматозных узлах вызывает аутокринную стимуляцию клеток при участии так называемых факторов роста. Медиаторами действия эстрогенов в ткани миомы матки являются инсулиноподобные факторы роста I и II. Наряду с гормональными аспектами патогенеза миомы матки, немаловажную роль играют изменения иммунной реактивности организма, особенно при хронических очагах инфекции; выраженные изменения гемодинамики малого таза, а также наследственная предрасположенность. Зоны роста миомы формируются вокруг воспалительных инфильтратов и эндометриоидных очагов в миометрии. В увеличении миомы значительную роль играют фенотипическая трансформация гладких мышечных клеток и дегенеративные изменения в условиях нарушенной микроциркуляции. Зачатки миоматозных узлов могут образовываться и на эмбриональном этапе. Рост клеток-предшественников продолжается много лет на фоне выраженной активности яичников под действием эстрогенов и прогестерона.
Миома матки
Не всегда выявленную миому нужно активно лечить. Однако, когда миома растет, вызывает какие-либо симптомы или препятствует беременности лечение необходимо. В настоящее время существует несколько современных способов лечения миомы матки:
- ГОРМОНОТЕРАПИЯ
- Эмболизация маточных артерий
- МИОМЭКТОМИЯ
- ГИСТЕРЭКТОМИЯ
- Экспериментальные методики (ФУЗ-аблация и др.)
ЭМБОЛИЗАЦИЯ МАТОЧНЫХ АРТЕРИЙ (ЭМА)
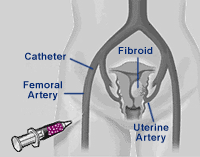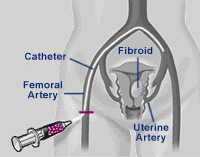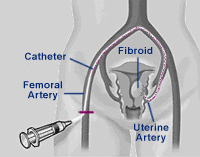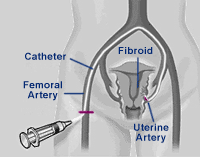
Исторический экскурс Существует ошибочное мнение о том, что ЭМА — это новый метод. На самом деле эмболизацию маточных артерий широко применяют еще с 1979 года для остановки маточных кровотечений, возникающих после родов и операций на матке. Таким образом, эта методика применялась еще до появления лапароскопической хирургии, которая уже давно прочно вошла в арсенал оперативной гинекологии. Тем не менее применять ЭМА для лечения миомы матки начали только в начале 90-х годов. Первоначально ЭМА предполагали использовать в качестве метода предоперационной подготовки перед миомэктомией для уменьшения риска кровотечения. Однако, вскоре было установлено, что необходимость в проведении миомэктомии после ЭМА отпадала. После получения первых обнадеживающих результатов ЭМА стала стремительно входить в практику большого количества лечебных учреждений США, Европы, стран Азии и Ближнего Востока. В 1996 году ЭМА получила разрешение FDA в США, а в 1998 году приказом Минздрава РФ была включена в перечень разрешенных эндоваскулярных вмешательств в России. Эмболизация выполняется в специально оборудованной рентгенооперационной, оснащенной ангиографическим аппаратом. Выполняют эмболизацию не гинекологи, а эндоваскулярные хирурги. Это связано с тем, что методика эмболизации требует квалификации в области сосудистой хирургии и радиологии и непривычна для оперирующих гинекологов. Эмболизация — практически безболезненная процедура и выполняется под местной анестезией. Единственным воздействием является пункция правой общей бедренной артерии. Для этого после предварительной местной анестезии раствором новокаина или лидокаина через небольшой (1,5 мм) прокол кожи в верхней части бедра в артерию вводится тонкий катетер (1,2 мм), который под контролем рентгенотелевидения проводится непосредственно в маточные артерии. Затем через катетер вводятся крошечные частички эмболизационного аппарата, которые перекрывают сосуды, питающие миому. Эмболизационные частички, как правило, вводятся поочередно и в правую и в левую маточные артерии. Процедура может продолжаться от 10 минут до 2,5 часов в зависимости от варианта отхождения маточной артерии и опыта хирурга. Но как правило, ее продолжительность не превышает 20 минут. ЭМА — практически безболезненное вмешательство. Благодаря местной анестезии пункция артерии не вызывает практически никаких ощущений. В процессе выполнения процедуры возможно периодическое появление чувства тепла, легкого жжения в нижних отделах живота, пояснице. Так действует контрастное вещество, которое вводит хирург для визуализации сосудов. Важно отметить, что используемый эмболизационный препарат абсолютно безопасен, биологически инертен и не может вызывать аллергических реакций. Кроме того, для ЭМА необходимо мизерное количество препатата — в среднем не более 500 мг. Сейчас существует несколько видов препаратов для эмболизации. Выбор корректного препарата является важной задачей.
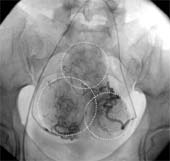
Механизм ЭМА Суть ЭМА заключается в прекращении кровотока по ветвям маточных артерий, кровоснабжающих миому. При этом ветви, снабжающие здоровую часть миометрия не страдают. Это возможно благодаря особенностям кровотока в миоме — кровоснабжение узлов осуществляется из т.н. перифиброидного сплетения — сосудистой сети, окружающей миому по периферии. Эти сосуды имеют диаметр до 0,5 мм, т.е. в несколько раз больше, чем артерии нормального миометрия. После введения в эти сосуды специальных эмболизационных частиц миома теряет кровоснабжение и происходит ее замещение соединительной тканью — фиброз, которое приводит к значительному уменьшению и/или исчезновению миомы и ее проявлений.
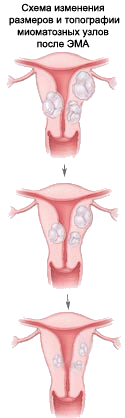
Результаты Первым проявлением эффективности ЭМА является нормализация симптомов. Непосредственно после вмешательства нормализуются менструальные кровотечения, уменьшается их объем и продолжительность. Симптомы сдавления также уменьшаются и исчезают, этот процесс несколько более длительный и может продолжаться несколько недель или месяцев. Уменьшение миоматозных узлов, а также общих размеров матки наиболее активно происходит в течение первых 6-8 месяцев после ЭМА. В среднем, к году объем узлов уменьшается более чем в 4 раза. Небольшие миомы исчезают полностью. Строго говоря, уже через 2 недели после ЭМА миом как таковых не остается — они замещаются соединительной тканью. Эти рубцовые узлы активно уменьшаются и не способны вызывать симптомы или расти снова. Важной особенностью ЭМА является также отсутствие риска рецидива заболевания после вмешательства. Это связано с тем, что при ЭМА воздействие происходит на все узлы, независимо от их размера. В настоящее время имеются позитивные данные наблюдения большого количества пациенток в отдаленном периоде — более 98% женщин после ЭМА не нуждаются ни в каком дополнительном лечении по-поводу миомы матки.
Постэмболизационный период Несмотря на то, что ЭМА — практически безболезненная процедура через 1-2 часа возникают тянущие боли в нижних отделах живота. Эти ощущения являются следствием ишемии клеток миомы и отражают результативность вмешательства. Болезненные ощущения продолжаются всего несколько часов и адекватно купируются обезболивающими препаратами. Помимо этого, в первые дни после ЭМА может повышаться температура (до 37-37,5). Также возможна слабость и чувство недомогания. Тем не менее, все эти симптомы, известные как «постэмболизационный синдром», быстро проходят и не представляют угрозу для здоровья.
Побочные эффекты и осложнения ЭМА — очень безопасная процедура, риск любых осложнений в десятки раз ниже чем после хирургического лечения и не превышает 1%. Самой частой проблемой является образование гематомы (синяка) на бедре в месте пункции артерии. Это — мизерное осложнение, которое обычно не требует дополнительного лечения и проходит в течение 1-2 недель. Не более, чем у 3% пациенток в первые 3-6 месяцев после ЭМА возможно нарушение регулярности менструального цикла или транзиторная аменорея. Важно подчеркнуть, что вероятность развития осложнений, которые могут потребовать возврата к хирургическому лечению не превышает одного случая на 400 ЭМА.
Фертильность Важным преимуществом эмболизации является то, что она не лишает женщин способности к деторождению. Очевидно, что после гистерэктомии о деторождении речь не идет, однако даже после миомэктомии часто возникает бесплодие, связанное с образованием спаек в матке и вокруг нее. Многие женщины во всем мире рожают здоровых детей после ЭМА. Мы также обладаем хорошими результатами в отношении фертильности. Важно отметить, что большинство пациенток, которым ЭМА позволила родить детей не имели никаких перспектив органосохраняющего лечения, в большинстве клиник им рекомендовали только удаление матки.
ОСОБЕННОСТИ ЭМБОЛИЗАЦИИ (ЭМА):
- Вмешательство высокоэффективно при миоме (миомах) практически любых размеров
- Миомы не возникают повторно (в отличие от миомэктомии)
- Сроки госпитализации (пребывание в больнице) — 1-3 дня
- Очень короткий период выздоровления
- Местная анестезия
- Матка не удаляется и не разрезается
- Сохраняется способность к деторождению
- Происходит немедленное уменьшение и исчезновение симптомов миомы

Информацию с данного сайта нельзя использовать для самолечения и самодиагностики. Проводить диагностические исследования в случае обострения болезни, должен только врач! Для правильной постановки диагноза и назначения курса лечения вам необходимо обратиться к Вашему лечащему врачу.